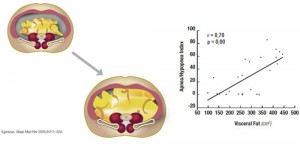
325 – Pour préparer sa généralisation, a été créé un GIP-DMP (Groupement d’Intérêt Public – Dossier Médical Personnel) qui a lancé, dès juillet 2006, une procédure d’appel à projets. L’objectif principal était de soutenir des projets locaux pour leur permettre de développer des dossiers médicaux informatisés. Ces porteurs de projets pourraient ainsi être en capacité d’alimenter un million de DMP au moment de la généralisation. En s’appuyant principalement sur les réseaux de soins, un certain nombre de projets régionaux ont vu le jour en Alsace, Auvergne, Picardie, Rhône-Alpes, etc. Parallèlement certaines spécialités élaborant des projets nationaux ont répondu à l’appel d’offre du GIP-DMP, telle l’UFCV avec le volet cardiologique « Le patient à haut risque cardiaque ».
Devant les difficultés, non seulement techniques de sa mise en oeuvre mais également financières, une succession de rapports commandités par la Ministre est parue en 2007 et 2008.
Le rapport de l’IGAS a été le premier à rendre ses conclusions pour le moins acerbes soulignant « la mission impossible ».
« Précipitation (une série d’objectifs à l’évidence hors d’atteinte) et irréalisme (du calendrier initial, du modèle économique) ont, dés l’origine, caractérisé le lancement du projet ». A titre d’exemple, « le projet a été annoncé comme réalisable en 26 mois, sans budget, ni financement précis ! (le coût global du DMP serait de 1,1 M d’euros sur 5 ans, soit un coût par habitant de 18 d’euros) ».
Pour sauvegarder les acquis et relancer la dynamique du projet, le rapport proposait de restaurer la confiance des professionnels, de résoudre les problèmes majeurs, notamment juridiques, en suspens. Mais il fallait, aussi, définir un budget programme, refonder la gouvernance des systèmes d’information dans le domaine de la santé.
Missionné par le Parlement, Jean- Pierre Door a proposé d’extrapoler les données, transitoirement, sur une clé USB.
Finalement la mission Gagneux (du nom d’un des rapporteurs du rapport de l’IGAS) a défi ni six principes d’action pour réussir la relance du DMP. Cet outil doit être utilisé par les professionnels de santé et favoriser la coordination des soins. Sa configuration ne pourra être façonnée que par l’usage, en étroite coopération avec les utilisateurs, en privilégiant des données structurées. Le calendrier doit être souple, réaliste et lisible et le projet s’inscrire dans une stratégie globale des systèmes d’information de santé (en créant une agence).
La Ministre de la Santé, Madame Bachelot-Narquin, est finalement intervenue pour en définir les principes fondamentaux : « Le DMP doit répondre à un objectif de service rendu aux professionnels de santé et aux patients et ne peut se concevoir qu’avec une implication forte des acteurs sur le terrain. Le médecin doit être remis au coeur du système avec un logiciel qui puisse intégrer l’ensemble des données à partager et il faut revoir la gouvernance des systèmes d’information de santé ».
Mais il fallait trouver les hommes adéquats, susceptibles de relancer cette dynamique. Plusieurs mois sont passés avant que le brouillard se dissipe avec la nomination de Jean-Yves Robin et de Michel Gagneux.
La conférence publique de relance du DMP
Lors de la conférence publique du 9 avril 2009, Madame Bachelot- Narquin a présenté le Programme de relance du DMP et des systèmes d’information partagés de santé, et cela dans le cadre d’une nouvelle gouvernance.
Les missions de la nouvelle Agence des Systèmes d’Information Partagés de Santé (ASIP Santé) ont été définis : mettre en place le DMP, favoriser le développement des technologies de l’information et de la communication dans les systèmes de santé et du champ médico-social, assurer la cohérence et l’interopérabilité des systèmes d’information et accompagner les initiatives de nature à favoriser le partage et les échanges de données de santé à des fi ns d’amélioration de la qualité des soins.
Très rapidement se sont constitués des groupes de réflexion réunissant les acteurs du terrain, sur les modalités de recueil du consentement des patients, sur l’utilisation par les professionnels de santé des données de santé à caractère personnel, sur les liens du DMP avec les réseaux, son articulation avec le Dossier Pharmaceutique, etc., le but étant de publier une nouvelle version du Programme de relance prenant en compte toutes les propositions d’amélioration en publiant un document de synthèse.
Parallèlement, une quinzaine de réunions avec les représentants des institutions régionales (ARH, URCAM, URML, syndicats, Ordre) a eu lieu entre avril et juin dernier, portant notamment sur le nouveau concept d’ENRS (Espace Numérique Régional de Santé) (L’ENRS se défi nit comme « un espace de services dématérialisés, portés institutionnellement par l’ARS et pilotés par une maîtrise d’ouvrage régional. Il respecte le cadre d’interopérabilité et les référentiels promus notamment par l’ASIP, tout en répondant aux besoins régionaux de santé. »)]. Une étude sur « Etat des lieux et perspectives des plates-formes régionales de services » était disponible sur le site du GIP-DMP, le 14 mai.
Enfin, un formulaire de concertation sur le Programme de relance a été mis en ligne sur le site du DMP permettant aux lecteurs de faire part de leurs remarques. Jugé innovant et inéluctable, il est nécessaire d’informer le grand public par tous les moyens mis à disposition. L’éthique doit être respectée à tous les niveaux, en préservant toute dérive d’atteinte aux libertés.
La relance des projets en région s’est concrétisée, fi n juin, par l’annonce de la poursuite de projets régionaux soutenus par le GIP-DMP. Sept ont bénéficié d’un avenant avec le financement d’une enveloppe complémentaire de 8,5 millions d’euros (régions Aquitaine, Bretagne, Franche-Comté, Ile-de-France, Languedoc-Roussillon, Picardie et Rhône-Alpes). Six projets pourront continuer sans financement complémentaire et cinq seront clôturés. L’un des enjeux majeurs est de rendre les systèmes d’information mis en place dans les régions interopérables et opérationnels dès la mise en place des premiers DMP au plan national, en 2010.
Un identifiant National de Santé (INS) transitoire dit INS-C (comme calculé) en appliquant un algorithme (connu dès l’automne) pourra être utilisé dans les projets régionaux, début 2010 et attribué à quelques 50 millions de personnes (en effet dans un premier temps, il ne pourra pas concerner les enfants d’assurés sociaux de moins de 16 ans, pour des raisons techniques). Cet INS-C sera non prédictible, non signifiant, sans doublon ni collision.
Une procédure d’agrément des hébergeurs des données de santé à caractère personnel a été élaborée. Elle ne concerne que les entités n’intervenant pas dans la prise en charge médicale (l’hébergeur devant établir un contrat avec le « déposant » : un établissement de santé, un professionnel de santé ou la personne concernée par les données). L’agrément est délivré par le ministre de la santé après avis d’un comité d’agrément et de la CNIL, pour une durée de 3 ans, au respect des conditions défi nies dans le décret du 4 janvier 2006.
Le cahier des charges pour sélectionner avant fin 2010 un hébergeur national unique est en cours de rédaction.
Enfin une réunion interrégionale, regroupant l’ensemble des acteurs des régions, maîtrises d’ouvrages, institutionnels et industriels, a été organisée à Paris, le 9 juillet dernier. Elle a permis de présenter ces différentes avancées.
Le GIP-DMP devient l’ASIP (Agence des Systèmes d’Information Partagés de Santé)
Le Conseil d’Administration du GIP-DMP a voté le 16 juillet dernier la transformation de sa convention constitutive, en créant l’ASIP santé, officialisée par l’arrêté du 8 septembre 2009 (JO n°0213 du 15 septembre 2009 page 15 096).
Avec des missions élargies, son objet est désormais de favoriser le développement des systèmes d’information partagés dans les domaines de la santé et du secteur médico-social, de regrouper les maîtrises d’ouvrage du DMP et de la Carte Professionnel de Santé (GIP-CPS) et les missions du Groupement pour la Modernisation du Système d’Information Hospitalier (GMSIH) relatives à l’interopérabilité. L’ASIP a pour objectif de développer l’informatique communicante de santé, assurer la cohérence et l’interopérabilité des systèmes, fédérer les initiatives de partage de données de santé et piloter des projets structurants comme la Télémédecine (un nouveau champ de son action).
Sous la présidence de Michel Gagneux, avec comme directeur Jean-Yves Robin, et secrétaire générale Jeanne Bossi, l’ASIP est organisée en plusieurs pôles : – un pôle de gestion des projets (pilotage), – un pôle étude conseil (de veille sur les sujets émergents et leur éventuelle faisabilité), – un pôle territoire et développement des projets (pour expérimentation) et trois pôles techniques.
Enfin l’ASIP s’est dotée d’un conseil d’éthique et de déontologie (présidée par un représentant de l’Ordre), d’un Comité de liaison et de coopération (regroupant les professionnels de santé porteurs de projets). Des Commissions thématiques de concertation seront régulièrement réunies en fonction des besoins.
Née d’une volonté politique pour harmoniser les systèmes d’information de santé, l’ASIP est l’un des trois pôles opérationnels avec l’agence de l’efficience hospitalière, la CNAM (avec le GIE Sésam-Vitale), du Conseil National des Systèmes d’Information de Santé (CNSIS) présidé par la Ministre.
Que conclure ?
Manifestement la volonté politique de poursuivre ce projet est incontestable, l’avancée en quelques mois est considérable, le pragmatisme prévaut et nous devons nous tenir prêt à relever ce défi . Le volet cardiologique, « Le patient à haut risque cardiaque », a été retenu comme projet national. Actuellement l’UFCV travaille à structurer les fi ches patients pour les intégrer dans les différents logiciels métiers et permettre à la profession d’ouvrir les premiers DMP, on le pense mi 2010, en fait lorsque l’hébergeur national sera opérationnel. En attendant nous allons continuer à régulièrement vous informer, soit via la lettre informatique (www.ufcv.org), soit par le journal « Le Cardiologue », soit par e mail.
Renseignements : – Sur l’ASIP : [www.asipsante.fr – Sur la lettre des porteurs de projets : initiatives@d-m-p.org

 —————
—————
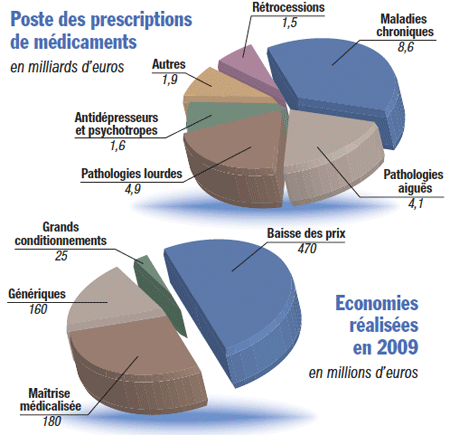
 L’hypertension artérielle (HTA) touche plus de 8 millions de Français, dont 1,1 million bénéficie de l’ALD du régime de l’Assurance Maladie. La reconnaissance au titre d’une ALD (Affection de Longue Durée) permet le remboursement intégral des examens médicaux et des médicaments nécessaires au traitement de l’HTA, indépendamment de la souscription à une assurance complémentaire de santé. Chaque année, en France, l’hypertension artérielle est l’une des causes majeures des accidents vasculaires : 100 000 infarctus, 150 000 Accidents Vasculaires Cérébraux (AVC) et 147 000 décès. Le 11 janvier, la Commission réglementation de la Caisse Nationale d’Assurance Maladie des Travailleurs Salariés (CNAMTS) a voté, avec une majorité d’une seule voix, une motion favorable au projet de décret visant à supprimer l’HTA sévère de la liste des affections de longue durée. Les objectifs de la CNAMTS sont clairs : supprimer l’ALD 12 (hypertension artérielle sévère) revient à transférer une large partie des coûts de remboursement de cette ALD (évalués à 4 400 M€ par an) aux assureurs complémentaires. Tant pis pour les patients hypertendus qui ne disposent pas d’une couverture complémentaire prenant en charge la part des frais médicaux non remboursés par l’Assurance Maladie.
L’hypertension artérielle (HTA) touche plus de 8 millions de Français, dont 1,1 million bénéficie de l’ALD du régime de l’Assurance Maladie. La reconnaissance au titre d’une ALD (Affection de Longue Durée) permet le remboursement intégral des examens médicaux et des médicaments nécessaires au traitement de l’HTA, indépendamment de la souscription à une assurance complémentaire de santé. Chaque année, en France, l’hypertension artérielle est l’une des causes majeures des accidents vasculaires : 100 000 infarctus, 150 000 Accidents Vasculaires Cérébraux (AVC) et 147 000 décès. Le 11 janvier, la Commission réglementation de la Caisse Nationale d’Assurance Maladie des Travailleurs Salariés (CNAMTS) a voté, avec une majorité d’une seule voix, une motion favorable au projet de décret visant à supprimer l’HTA sévère de la liste des affections de longue durée. Les objectifs de la CNAMTS sont clairs : supprimer l’ALD 12 (hypertension artérielle sévère) revient à transférer une large partie des coûts de remboursement de cette ALD (évalués à 4 400 M€ par an) aux assureurs complémentaires. Tant pis pour les patients hypertendus qui ne disposent pas d’une couverture complémentaire prenant en charge la part des frais médicaux non remboursés par l’Assurance Maladie.
 Pr Jacques Beaune : Avec 147 000 morts par an et une dépense annuelle de 28 milliards d’euros, les maladies cardiovasculaires sont un fléau social et économique. Ces maladies représentent la première dépense de santé en France, loin devant le cancer qui ne représente que 11 milliards d’euros. Certes, la mortalité par cancer est plus forte – 30 % – mais la mortalité par maladie cardiaque arrive en seconde position avec un taux de 29 %, et laisse loin derrière les autres pathologies. Quant à la morbidité des maladies cardiovasculaires, elle est largement supérieure à celle de la pathologie cancéreuse. Loin de nous l’idée de remettre en question le plan cancer, mais nous estimons que la réalité que recouvrent ces chiffres justifie largement la création d’un plan cancer. Il faut absolument développer la recherche, notamment en épidémiologie et en prévention. En épidémiologie, nous ne sommes pas bons du tout. Par exemple, on ne connaît pas avec précision le nombre annuel d’arrêts cardiaques en France ; on l’évalue entre 40 000 et 50 000, mais sans certitude. Quant à la prévention, il faut absolument la développer. On sait qu’elle est utile. La prévention a un coût, certes, mais moindre que celui de la recherche dans les technologies de pointe. On sait que le rapport coût/efficacité est bon.
Pr Jacques Beaune : Avec 147 000 morts par an et une dépense annuelle de 28 milliards d’euros, les maladies cardiovasculaires sont un fléau social et économique. Ces maladies représentent la première dépense de santé en France, loin devant le cancer qui ne représente que 11 milliards d’euros. Certes, la mortalité par cancer est plus forte – 30 % – mais la mortalité par maladie cardiaque arrive en seconde position avec un taux de 29 %, et laisse loin derrière les autres pathologies. Quant à la morbidité des maladies cardiovasculaires, elle est largement supérieure à celle de la pathologie cancéreuse. Loin de nous l’idée de remettre en question le plan cancer, mais nous estimons que la réalité que recouvrent ces chiffres justifie largement la création d’un plan cancer. Il faut absolument développer la recherche, notamment en épidémiologie et en prévention. En épidémiologie, nous ne sommes pas bons du tout. Par exemple, on ne connaît pas avec précision le nombre annuel d’arrêts cardiaques en France ; on l’évalue entre 40 000 et 50 000, mais sans certitude. Quant à la prévention, il faut absolument la développer. On sait qu’elle est utile. La prévention a un coût, certes, mais moindre que celui de la recherche dans les technologies de pointe. On sait que le rapport coût/efficacité est bon.

 Le premier, Xavier Bertrand, est un familier du secteur. Secrétaire d’État à l’Assurance Maladie en 2004-2005, c’est lui qui a assuré le « service après vote » et la mise en oeuvre de la réforme portée par son ministre de la Santé de tutelle, Philippe Douste-Blazy, auquel il a succédé avenue de Ségur jusqu’en 2007. Jovial, maniant volontiers l’humour, mais connaissant parfaitement ses dossiers, Xavier Bertrand ne ménage pas sa peine quand il s’agit de faire de la pédagogie pour faire accepter les choses. Il a ainsi réussi à faire passer en douceur l’interdiction de fumer dans les lieux publics. Chez les médecins, il a plutôt laissé un bon souvenir. Il est vrai que c’est lui qui a initié la procédure de qualification de spécialiste en médecine générale puisqu’il s’était déclaré favorable au droit pour les généralistes à coter CS. Les syndicats médicaux le voient donc revenir aux commandes avec un a priori favorable, tout particulièrement la CSMF qui a fait ouvertement campagne en faveur de ce retour. Que le dialogue reprenne entre le ministre et les médecins, nul doute à cela. Qu’ils obtiennent satisfaction sur toutes leurs revendications, c’est moins sûr. On voit mal Xavier Bertrand mettre en pièce la loi HPST, et si les généralistes sont assurés de voir passer le C à 23 euros au 1er janvier prochain, les spécialistes n’ont, par voie de conséquence et en ces temps de disette, pas grand-chose à espérer en terme de revalorisation. Par ailleurs, en charge également du travail et de l’emploi, Xavier Bertrand sera sans doute moins disponible pour la Santé qu’il ne l’a été par le passé.
Le premier, Xavier Bertrand, est un familier du secteur. Secrétaire d’État à l’Assurance Maladie en 2004-2005, c’est lui qui a assuré le « service après vote » et la mise en oeuvre de la réforme portée par son ministre de la Santé de tutelle, Philippe Douste-Blazy, auquel il a succédé avenue de Ségur jusqu’en 2007. Jovial, maniant volontiers l’humour, mais connaissant parfaitement ses dossiers, Xavier Bertrand ne ménage pas sa peine quand il s’agit de faire de la pédagogie pour faire accepter les choses. Il a ainsi réussi à faire passer en douceur l’interdiction de fumer dans les lieux publics. Chez les médecins, il a plutôt laissé un bon souvenir. Il est vrai que c’est lui qui a initié la procédure de qualification de spécialiste en médecine générale puisqu’il s’était déclaré favorable au droit pour les généralistes à coter CS. Les syndicats médicaux le voient donc revenir aux commandes avec un a priori favorable, tout particulièrement la CSMF qui a fait ouvertement campagne en faveur de ce retour. Que le dialogue reprenne entre le ministre et les médecins, nul doute à cela. Qu’ils obtiennent satisfaction sur toutes leurs revendications, c’est moins sûr. On voit mal Xavier Bertrand mettre en pièce la loi HPST, et si les généralistes sont assurés de voir passer le C à 23 euros au 1er janvier prochain, les spécialistes n’ont, par voie de conséquence et en ces temps de disette, pas grand-chose à espérer en terme de revalorisation. Par ailleurs, en charge également du travail et de l’emploi, Xavier Bertrand sera sans doute moins disponible pour la Santé qu’il ne l’a été par le passé. Hospitalière, ayant travaillé plusieurs années dans l’industrie pharmaceutique, Nora Berra, 46 ans, a commencé sa carrière politique à Lyon, avant d’être nommée en 2009 secrétaire d’État aux personnes âgées. Elle y a acquis une solide connaissance de… la dépendance, qui revient aujourd’hui dans l’escarcelle de Roselyne Bachelot ! Quant à sa marge de manoeuvre, il y a peu de chance qu’elle en ait plus que ses prédécesseurs au secrétariat d’État à la Santé. ■(gallery)
Hospitalière, ayant travaillé plusieurs années dans l’industrie pharmaceutique, Nora Berra, 46 ans, a commencé sa carrière politique à Lyon, avant d’être nommée en 2009 secrétaire d’État aux personnes âgées. Elle y a acquis une solide connaissance de… la dépendance, qui revient aujourd’hui dans l’escarcelle de Roselyne Bachelot ! Quant à sa marge de manoeuvre, il y a peu de chance qu’elle en ait plus que ses prédécesseurs au secrétariat d’État à la Santé. ■(gallery)

 Annoncé pour la fin septembre, puis remis à la mi-octobre pour ne pas troubler les élections aux URPS, le rapport d’Elisabeth Hubert tarde à paraître. Selon la rumeur, dans l’optique d’une succession pressentie à Roselyne Bachelot, la publication de son rapport sur l’avenir de la médecine de proximité pourrait n’intervenir qu’après sa nomination. Elle arriverait ainsi forte d’une popularité que n’aurait pas risqué d’ébranler la révélation de propositions qu’on imagine mal en totale opposition avec la politique menée jusqu’à présent par le Gouvernement en matière de santé… Autre hypothèse bien moins vraisemblable : les propositions seraient tellement « décoiffantes », qu’elles feraient l’objet d’un veto de Matignon !|
Annoncé pour la fin septembre, puis remis à la mi-octobre pour ne pas troubler les élections aux URPS, le rapport d’Elisabeth Hubert tarde à paraître. Selon la rumeur, dans l’optique d’une succession pressentie à Roselyne Bachelot, la publication de son rapport sur l’avenir de la médecine de proximité pourrait n’intervenir qu’après sa nomination. Elle arriverait ainsi forte d’une popularité que n’aurait pas risqué d’ébranler la révélation de propositions qu’on imagine mal en totale opposition avec la politique menée jusqu’à présent par le Gouvernement en matière de santé… Autre hypothèse bien moins vraisemblable : les propositions seraient tellement « décoiffantes », qu’elles feraient l’objet d’un veto de Matignon !| Michel Chassang : Il faut y voir une adaptation à notre temps. Ces 100 propositions ne sont pas la Bible de l’exercice libéral, mais des mesures concrètes pour l’améliorer, des propositions de bon sens, très pratique. Elles s’adressent au Gouvernement et aux parlementaires, parce qu’il y a nécessité de changer la loi HPST. Elles s’adressent également à nos partenaires conventionnels. Et nous avons, bien évidemment, adressé ces 100 propositions ainsi que les 55 mesures du CNPS à Elisabeth Hubert.
Michel Chassang : Il faut y voir une adaptation à notre temps. Ces 100 propositions ne sont pas la Bible de l’exercice libéral, mais des mesures concrètes pour l’améliorer, des propositions de bon sens, très pratique. Elles s’adressent au Gouvernement et aux parlementaires, parce qu’il y a nécessité de changer la loi HPST. Elles s’adressent également à nos partenaires conventionnels. Et nous avons, bien évidemment, adressé ces 100 propositions ainsi que les 55 mesures du CNPS à Elisabeth Hubert. Christian Jeambrun : Ce travail en commun avec la CSMF s’est fait en réaction à la mission Legmann – et à sa composition – qui a été un coup d’épée dans l’eau, la messe étant dite à l’avance, ainsi qu’aux EGOS. Nous avons balayé tout le champ de la médecine libérale. Maintenant, nous avons gagné les élections, et le front du refus à la loi Bachelot est très largement majoritaire. Nous demandons une pause dans l’application de la loi HPST, et que nos propositions soient envisagées. C’est une base de travail. Nous avons travaillé pour produire ces propositions qui sont une plate-forme pour le réaménagement la loi HPST et les futures négociations conventionnelles. Nous sommes prêts à discuter sur cette base. ■|(gallery)
Christian Jeambrun : Ce travail en commun avec la CSMF s’est fait en réaction à la mission Legmann – et à sa composition – qui a été un coup d’épée dans l’eau, la messe étant dite à l’avance, ainsi qu’aux EGOS. Nous avons balayé tout le champ de la médecine libérale. Maintenant, nous avons gagné les élections, et le front du refus à la loi Bachelot est très largement majoritaire. Nous demandons une pause dans l’application de la loi HPST, et que nos propositions soient envisagées. C’est une base de travail. Nous avons travaillé pour produire ces propositions qui sont une plate-forme pour le réaménagement la loi HPST et les futures négociations conventionnelles. Nous sommes prêts à discuter sur cette base. ■|(gallery)
 | |Selon la CARMF, au 1er juillet 2010, 39 333 médecins retraités ont perçu une retraite pour le deuxième trimestre dont le montant moyen s’est élevé à 7 707,73 euros, correspondant à 2 569,24 euros mensuels (avant prélèvements sociaux, CSG et CRDS). _ Avec 1 074 € par mois, c’est le régime complémentaire qui représente la plus grosse part (42 %) de la retraite CARMF versée au médecin. Le régime ASV s’élève en moyenne à 1 000 € mensuels (39 %) suivi du régime de base qui représente 495 €, soit 19 % de la retraite moyenne versée.|(gallery)
| |Selon la CARMF, au 1er juillet 2010, 39 333 médecins retraités ont perçu une retraite pour le deuxième trimestre dont le montant moyen s’est élevé à 7 707,73 euros, correspondant à 2 569,24 euros mensuels (avant prélèvements sociaux, CSG et CRDS). _ Avec 1 074 € par mois, c’est le régime complémentaire qui représente la plus grosse part (42 %) de la retraite CARMF versée au médecin. Le régime ASV s’élève en moyenne à 1 000 € mensuels (39 %) suivi du régime de base qui représente 495 €, soit 19 % de la retraite moyenne versée.|(gallery)
 336 –
336 – 

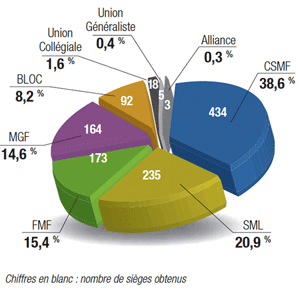
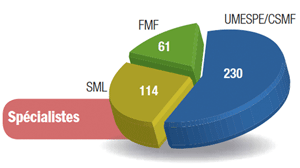
 Seul cardiologue confédéré tête de liste en Auvergne, Jean-Pierre Binon est heureux ! « La CSMF reste le premier syndicat des médecins français, et en votant pour elle et le SML, les médecins ont confirmé le rejet de la politique gouvernementale. » _ Dans sa région, la CSMF gagne un siège, passant de 13 à 14 sièges : « nous frôlons la majorité absolue ! » Mais au-delà la satisfaction de ces bons résultats, Jean-Pierre Binon pense déjà à demain : « Maintenant, il va falloir faire fonctionner les URPS, les positionner vis-à-vis des ARS, des syndicats, et définir une méthodologie de travail. C’est un grand chantier qui s’ouvre ! ».|(gallery)
Seul cardiologue confédéré tête de liste en Auvergne, Jean-Pierre Binon est heureux ! « La CSMF reste le premier syndicat des médecins français, et en votant pour elle et le SML, les médecins ont confirmé le rejet de la politique gouvernementale. » _ Dans sa région, la CSMF gagne un siège, passant de 13 à 14 sièges : « nous frôlons la majorité absolue ! » Mais au-delà la satisfaction de ces bons résultats, Jean-Pierre Binon pense déjà à demain : « Maintenant, il va falloir faire fonctionner les URPS, les positionner vis-à-vis des ARS, des syndicats, et définir une méthodologie de travail. C’est un grand chantier qui s’ouvre ! ».|(gallery)
 335 – Que pensez-vous du plan d’économie gouvernemental pour la Sécu ? _ Gérard de Pouvourville : Dans le contexte défavorable actuel, ce n’est pas un plan si drastique que cela. L’évolution de l’ensemble des dépenses de santé se situe un point au-dessus de l’évolution du PIB en volume, et l’on poursuit sur un même rythme d’évolution. L’ONDAM à 2,9 % est un ONDAM de crise, mais qui maintient néanmoins une augmentation des dépenses d’Assurance Maladie que n’atteignent pas d’autres secteurs d’activité, et, relativement à la dureté des temps, ce n’est pas le système de santé qui est le plus mal loti. Depuis trois, quatre ans, on est dans une progression modérée du rythme des dépenses due essentiellement au démantèlement progressif de la couverture sociale pour le « petit risque ». Manifestement, la volonté du Gouvernement est de maintenir la pression, voire de l’augmenter en fonction de l’évolution du PIB, mais à côté d’autres ministères franchement à la diète, la santé est un secteur qui reste prioritaire.
335 – Que pensez-vous du plan d’économie gouvernemental pour la Sécu ? _ Gérard de Pouvourville : Dans le contexte défavorable actuel, ce n’est pas un plan si drastique que cela. L’évolution de l’ensemble des dépenses de santé se situe un point au-dessus de l’évolution du PIB en volume, et l’on poursuit sur un même rythme d’évolution. L’ONDAM à 2,9 % est un ONDAM de crise, mais qui maintient néanmoins une augmentation des dépenses d’Assurance Maladie que n’atteignent pas d’autres secteurs d’activité, et, relativement à la dureté des temps, ce n’est pas le système de santé qui est le plus mal loti. Depuis trois, quatre ans, on est dans une progression modérée du rythme des dépenses due essentiellement au démantèlement progressif de la couverture sociale pour le « petit risque ». Manifestement, la volonté du Gouvernement est de maintenir la pression, voire de l’augmenter en fonction de l’évolution du PIB, mais à côté d’autres ministères franchement à la diète, la santé est un secteur qui reste prioritaire.

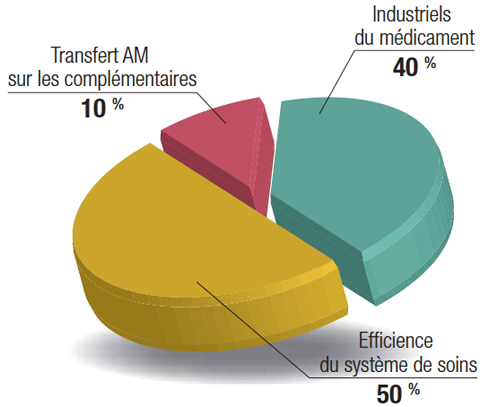

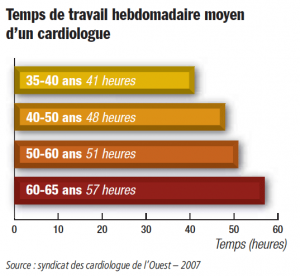
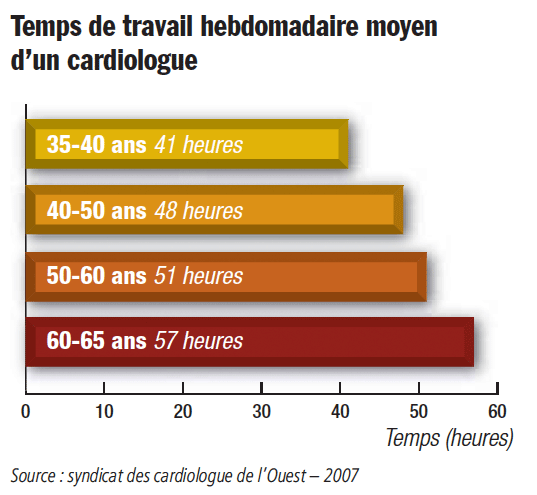

 _ Jean-François Rey : Parce que, comme toutes élections, elles sont un moyen d’expression démocratique de la représentativité de la profession, et parce que les politiques sont très sensibles à la mobilisation des libéraux. Habituellement, un médecin sur deux participe à ces élections. Notre mot d’ordre aux médecins libéraux est donc : « Votez ! ». Plus ils seront nombreux à voter, plus leurs représentants auront de force pour discuter face aux tutelles. Ce n’est pas difficile, et c’est un devoir civique.
_ Jean-François Rey : Parce que, comme toutes élections, elles sont un moyen d’expression démocratique de la représentativité de la profession, et parce que les politiques sont très sensibles à la mobilisation des libéraux. Habituellement, un médecin sur deux participe à ces élections. Notre mot d’ordre aux médecins libéraux est donc : « Votez ! ». Plus ils seront nombreux à voter, plus leurs représentants auront de force pour discuter face aux tutelles. Ce n’est pas difficile, et c’est un devoir civique.
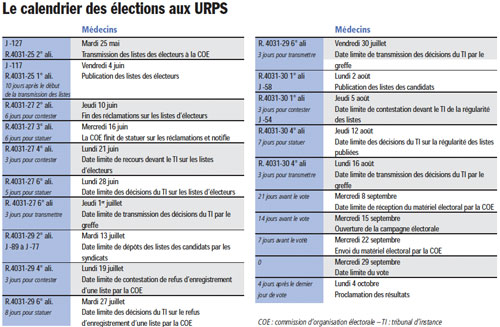 (gallery)
(gallery)
 (gallery)
(gallery)